Professor Wolfram-Hubertus Zimmermann hat am Universitätsklinikum Göttingen mit seinem Team ein Herzmuskelzell-Pflaster aus Stammzellen entwickelt, das Menschen mit Herzschwäche im Endstadium helfen soll. Die revolutionäre Technik hat in einer ersten klinischen Studie vielversprechende Ergebnisse geliefert.
Es ist ein kleines medizinisches Wunder, in dem über 25 Jahre Forschungsarbeit stecken und das Menschen mit Herzschwäche ein längeres und deutlich normaleres Leben ermöglichen soll: das Herzpflaster aus dem Hause Zimmermann. Bei einer Herzschwäche sterben Teile des Herzmuskelgewebes und vernarben – da diese Zellen vom Körper nicht regeneriert werden können, verliert das Herz bei fortschreitender Krankheit nach und nach an Leistungsfähigkeit. Und genau da setzt das Herzpflaster an: „Wir bauen den Herzmuskel wieder auf“, erzählt Wolfram-Hubertus Zimmermann, Professor für Pharmakologie an der Universitätsmedizin Göttingen.
Was heute möglich ist, hatte einen langen Vorlauf. In seiner Promotion in den 1990er-Jahren befasste sich Zimmermann bereits mit der Möglichkeit, aus Rattenzellen künstliches Herzgewebe herzustellen. Das Thema und die Technologie haben ihn nicht losgelassen. Als 1998 und 2006 dann menschliche Stammzellen verfügbar wurden, die die Fähigkeit besaßen, in jedes Zellgewebe umgewandelt zu werden, wurden erstmals Verfahren denkbar, daraus menschliches Herzgewebe zu züchten.
„Mich hat das Herz schon immer fasziniert“, sagt Zimmermann, „weil es ein Leben lang schlägt, ohne Pause, ohne dass Herzzellen erneuert werden. Ohne Herz kein Leben.“ Die Idee, Herzschäden durch das Einbringen künstlicher Zellen zu reparieren, entstand durch vielversprechende Versuche an der Ratte. „Daraus hat sich meine Ambition entwickelt, ein neues biologisches Reparaturverfahren für die Herzmuskelschwäche im Menschen zu entwickeln.“ Aus der Ambition ist eine Realität geworden.
Zum Einsatz kommen Stammzellen, die 2015 in den USA über eine Reprogrammierung von Nabelschnurblutzellen gewonnen wurden und universell als Ausgangsmaterial für alle Herzpflaster dienen. Diese Zellen werden dann im Zuge der Herstellung des Pflasters über von Zimmermann und seinen Mitarbeitern entwickelte Verfahren in Herzmuskel- und Herzbindegewebszellen umgewandelt.
Die auf den ersten Blick naheliegende Verwendung körpereigener Stammzellen eines jeden Patienten lässt sich derzeit nicht realisieren. Die Gründe sind vielfältig. Zum einen würde der Prozess der individualisierten Gewinnung und Reprogrammierung der Zellen bis zum fertigen Implantat rund zwei Jahre in Anspruch nehmen, was in einem Patientenkollektiv mit schwerer Herzschwäche trotz optimierter Behandlung keine Option ist: „Diese Gruppe an Patienten hat eine Sterblichkeit von 50 Prozent in einem Jahr“, so Zimmermann. Zum anderen kann es auch bei Eigengewebe zu Abstoßungsreaktionen kommen, und es kann nicht ausgeschlossen werden, dass sich in dem Gewebe ein Tumor entwickelt. Entsprechend haben sich die „Stammzellen von der Stange“ bewährt – sie machen keinen Tumor, funktionieren verlässlich und sind damit sicher in der Anwendung, allerdings muss der Patient fortan Immunsuppressiva nehmen, um die Abstoßung des Fremdgewebes zu verhindern.
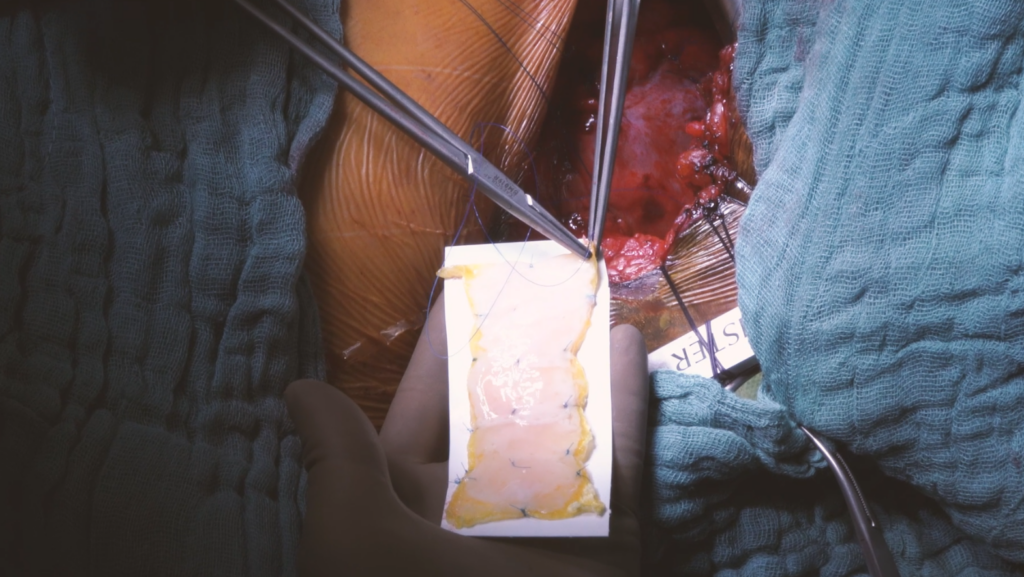
In einer ersten, 2023 abgeschlossenen Studie wurde die ideale Menge an Zellen für ein Pflaster ermittelt. 800 Millionen sind es insgesamt, die über 20 sechseckige Gewebe-,Flicken‘ aus jeweils 40 Millionen Zellen zusammengenäht werden. Rund drei Monate dauert es derzeit noch, bis ein Pflaster hergestellt ist. Repairon, ein von Zimmermann gegründetes Start-up, produziert bereits zusammen mit der Universitätsmedizin Göttingen ,in Serie‘, das heißt, pro Monat stehen aktuell ein bis zwei Implantate zur Verfügung.
Das ist noch weit weg von jedem Bedarf. In Deutschland gibt es rund zwei Millionen diagnostizierte Herzschwäche-Patienten, viele von ihnen können mit einem breiten Spektrum an Medikamenten und Therapien stabilisiert werden. Doch bei rund zehn Prozent dieser Patienten ist die Herzschwäche so weit fortgeschritten, dass keine Therapie mehr hilft – sie haben nur noch eine kurze Lebenserwartung. Die letzte Hoffnung ist dann entweder eine künstliche Herzpumpe oder ein Spenderorgan. Doch den etwa 200.000 Betroffenen stehen jährlich nur rund 300 Transplantate zur Verfügung, und etwa 800 Pumpen werden implantiert.
Gerade bei Patienten mit schwerster Herzmuskelschwäche ist die Anwendung des Herzpflasters vielversprechend. Dieses wird in einer Operation am offenen Herzen auf den geschädigten Muskel aufgenäht. Über drei bis sechs Monate reift das Gewebe im Patienten weiter, wird über neu gebildete Gefäße versorgt und synchronisiert sich mit dem Herzrhythmus. „In den acht Patienten, die das Herzpflaster in der optimierten Dosis erhalten haben, sehen wir zum Teil massive Veränderungen“, erklärt Zimmermann. „In den besten Fällen konnten Menschen, die vorher schon beim Gehen kurzer Strecken Atemnot bekommen haben, wieder ein gutes Leistungsniveau erreichen.“ Aufgrund der noch geringen Zahl behandelter Patienten sind allgemeinverbindlichere Aussagen noch nicht sicher möglich, „die ersten Beobachtungen sind allerdings vielversprechend“.
Auch zur Langzeitwirkung lässt sich derzeit noch keine Aussage treffen – das am längsten tätige Implantat ist ,erst‘ drei Jahre alt. „Aber unser Ziel ist, dass das Implantat bis zum Lebensende hält“, so Zimmermann. Ein Lebensende, das dann idealerweise nicht mehr von der Herzschwäche verursacht wird. „Das ist das grundsätzlich Neue an unserem Ansatz. Während die klassische Behandlung bei Herzschwäche im Wesentlichen auf Schadensbegrenzung ausgerichtet ist, versuchen wir den Muskel so zu reparieren, dass die Pumpkraft des Herzens wieder kräftiger wird.“
Darin liegt dann auch das große Potenzial des Herzpflasters, denn die Zahl der implantierten künstlichen Herzpumpen und Spenderherzen wird sich nicht wesentlich steigern lassen. In seiner gegenwärtigen Form, schätzt Zimmermann, komme das Herzpflaster für vielleicht zehn Prozent der Patienten mit schwerer Herzinsuffizienz infrage, immerhin noch 20.000 Kandidaten. Aufgrund der vielversprechenden ersten Beobachtungen in Patienten wird aktuell eine beschleunigte Zulassung diskutiert. Diese könnte ab 2025 greifen. Das Interesse an der Herzpflastertechnologie ist in jedem Fall weltweit geweckt.
Doch bis zu einer breiten Anwendung ist es noch ein weiter Weg, denn das Herstellungsverfahren ist sehr
aufwendig und noch keine Routine. „Wir planen für 2025 erst einmal mit 20 Patienten, im Folgejahr mit 50 und 2027 mit 100“, sagt Zimmermann. Alles hängt
daran, ob der Herstellungsprozess hochskaliert werden kann. Daran arbeitet das Team bei Repairon derzeit – und ebenso an weiteren Verbesserungen wie etwa
Implantaten, die keine Immunsuppressiva mehr benötigen, oder an Implantaten, die schon in einem früheren Stadium der Herzschwäche Einsatz finden können.
Zimmermanns Motivation angesichts dieser Hürden ist ungebrochen. „Wir sind in einer Zeit, in der wir einen echten Umbruch spüren, wie Medizin in Zukunft gemacht wird. Es geht viel mehr in Richtung Reparieren als nur den Status eines Krankheitsprozesses aufzuhalten. Und was das Herz betrifft, sind wir die Ersten, die dies mit eigens dafür gezüchtetem Gewebe umsetzen.“ ƒ